大腸がんの治療では、ごく早期のものを除けば、手術治療が主役となります。
大腸がんの手術は、次の2つの作業が基本となっています。
・がんのある部分から約10cm離して大腸を切除し、その後残った腸同士をつなぎ合わせる。
・転移している危険性のある範囲のリンパ節を切除する(リンパ節郭清)。
できるだけ余裕をもって広い範囲を切除する
がんをきちんと取り切るためには、がんから約10cm離して大腸を切除する必要があります。なぜなら、目に見えないがん細胞が、腫瘍の周辺に広がっていることがあるからです。そのため、大腸がんの手術では、約10cmの「安全域」を設けて大腸を切除します。
大腸がんの手術で切除する範囲
大腸がんの手術の基本は過不足のない(とりのこさない、そして余分にとらない)腸管切除と、リンパ節郭清(切除すること)です。
手術では、がんのできた腸管と腸管のがんから流れ出て近くのリンパ節に転移しているがん細胞を切除することができます。
この切除範囲を進行度によって適宜変更し、過不足のない適切な切除範囲にすることが重視されます。
大腸がんの内視鏡手術
大腸の壁は五層構造になっています。がんは一番表層の粘膜という層に発生し、次第に拡がります。
治療法を決定する上で一番重要なのはがんがどの層まで、拡がっているかということです。
一般にがんが粘膜にとどまっている間は、転移の心配はほとんどないといわれています。つまりがんは粘膜の中にしか存在しないわけで内視鏡で取り除けば、それ以上の治療は必要ない、ということになります。
しかし、二番目の層の粘膜下層にがんが拡がってしまうとリンパ節転移が約10%に認められると言われており、その場合は外科的な手術が必要となります。
ただし、最近では粘膜下層へのわずかな浸潤であれば内視鏡で切除可能と言われています。
内視鏡的にポリープやがんを切除することを内視鏡的ポリープ切除術(ポリペクトミー)あるいは内視鏡的粘膜切除術(EMR)と言います。
まずは、肛門から大腸内視鏡を挿入して、がんのある場所や大きさ、形をよく観察します。
そのうえで、内視鏡治療に適しているか否かを判断します。
内視鏡治療に適している大腸がんは、一般に、次のような条件にあてはまるものです。
・大きさが2cm以下のもの
・無理なく1回で切除できるもの
・がんが大腸の粘膜の中にとどまっている、または粘膜下層の浅い部分までにとどまっていると予想されるもの
内視鏡治療では、内視鏡の先端にあいている穴から専用の器具を出し、がんを切り取ります。
大腸の粘膜には痛みを感じる神経がないため、この治療では、がんの切除によって痛みを感じることはありません。
大腸がん内視鏡治療の合併症「穿孔(せんこう)」とは?
穿孔とは、大腸の壁に穴があいてしまうことです。
内視鏡治療では、高周波の電流を流してがんの部分を焼き切ります。
大腸の壁は薄いため、がんの大きさや深さによっては、切除のときの"やけど"によって、大腸の壁に小さな穴があくことがあります。
穿孔が起こると、その穴から腸液や便、大腸の中の空気がおなかの中に漏れ出してしまいます。放っておくと、腹膜炎という生命にかかわる状態になる可能性もあります。
多くの場合、開腹手術が必要になります。
しかし、あいた穴の場所や大きさや、おなかの状態によっては数日のあいだ食事を止めて、自然に穴がふさがって治るのを待つこともあります。
大腸がん内視鏡治療の合併症「出血」
がんの周りには、がんへ栄養を運ぶ血管が発達しています。
そのため、がんを切り取ると、皮膚を切ったときのように出血します。
通常は、切除するときに流す電流が、電気メスのように出血を止めながら切除する役割を持っているため、出血はごく少量で済みます。
しかし、がんに太い血管が来ている場合には、思わぬ出血をすることがあります。
出血した場合、止血用のクリップで血管を挟んだり、器具で血管を焼いたり、止血剤を注入したりするなど内視鏡で行える止血処置を行います。
しかし、内視鏡を使った処置で出血が止まらない場合には、手術を行うことがあります。万一、合併症が起こっても、きちんと対処すれば生命に危険を及ぼすようなことになることはまずありません。
しかし、入院期間が予定よりも長引く可能性があることをあらかじめ念頭に置いておきましょう。
また、穿孔や出血は、治療の最中だけに起こるわけではなく切除後数日してから起こることもあります。
切除後1週間くらいのあいだは、消化のよい食事をとり、アルコールや熱いお風呂、激しい運動、旅行(遠出)は控えましょう。
また、排便のあとは出血がないかどうか、自分で碓認するようにします。
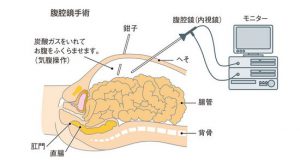
大腸がんの腹腔鏡手術
がんが肝彎曲部(上行結腸と横行結腸の間)や脾彎曲部(横行結腸と下行結腸の間)にできた場合、内視鏡的ポリペクトミーや内視鏡的粘膜切除をおこなうときに、内視鏡を患部がよく見える位置に固定できないことがあります。
また、粘膜がんが5~6センチと大きくなると、内視鏡では取れないことがあります。
その場合に腹腔鏡手術が適応となる場合があります。
内視鏡的治療は、肛門から器具を入れて腸管の中で切除するという方法ですが、腹腔鏡手術は以下のような方法です。
腹腔鏡下手術とは
腹腔内を二酸化炭素で膨らまし、操作野をつくった上で、腹腔鏡というカメラでモニターに映して、穿刺した孔(ポートと言います)から鉗子を腹腔内に挿入して大腸の剥離、血管処理を行い、そのまま腹腔内で切除、吻合を行ったり、小切開創から腸管を体外に引き出し、切除、吻合を行う手技です。
腹腔鏡手術の進め方
・腹部に数か所小さな孔をあけ腹腔鏡(腹腔内をのぞき見る器具)を入れて がんを切除する
・全身麻酔をして、がんから5センチ以上離したところで切除する。
・傷が小さいので患者さんの負担は軽減されるが、腹腔内では開腹手術と同様に、がんのできている部分の腸管とその周囲の切除やつなぎ合わせ(吻合)が行なわれる
腹腔鏡手術のメリット
最も大きなメリットは傷が小さくなることです。
ポートは径5mmから1cmが4個前後、腸管を摘出する創は5cm程度1個が必要ですが、刺した傷は跡が目立ちにくく、痛みが軽くなります。
さらに、空気や無影灯の強い光にさらされないことも加わり、癒着性腸閉塞が減り、腸管麻痺が早く回復することが長所としてあげられています。
開腹手術では、一般的に手術後2~3日間は麻薬を使った痛み止めが必要で、手術後1週間は流動食、2週間目にふつうの食事、3週間目に退院というスケジュールになりますが、ときには傷が膿んで退院が延びるということもあります。
腹腔鏡下切除術では痛み止めは術後1~2日で不要になり、2~3日目に食事ができるので体力的にも楽です。
腹腔鏡手術のデメリット
腹腔鏡手術は高い技術を必要とする手術であるため、開腹手術よりも手術時間が長くなりがちです。
また、手術中に予期せぬ出血が起こった場合は、開腹手術に変更されることもあります。手術中、腹部に空気を入れて横隔膜を持ち上げるため、心臓や肺を圧迫するので心臓や肺に疾患を持っている人は合併症の可能性がありますので、開腹手術のほうが適していると考えられます。
腹腔鏡手術は、現在では多くの病院で行われるようになりました。
主に早期がんを対象に行われていますが、高い技術や多くの手術経験を持つ病院では、一部の進行がんに対しても、腹腔鏡手術が行われています。
大腸がんの開腹手術
開腹手術ではメスで腹部を切開し、基本はがんのある腸管とリンパ節の切除する方法です。
リンパ節郭清(切除)の範囲は、腸管に近い順にD1、D2、D3と拡大していきます。
どれを行うかは大腸がんの場所と手術前の検査で予測したステージから決定されます。がんが周囲の臓器に浸潤していれば、それも切除します。
腸管の切除後に残った管をつなぎ(吻合)腹部を閉じて完了となります。
結腸、直腸で、術式が異なります。
直腸がんが肛門に近く、吻合できないと人工肛門になることがありますが、最近では施設により肛門の機能を残す術式も選択できるようになってきました。
開腹手術の後遺症やリスク
どんな手術を受けても、後遺症の可能性はあります。
そのために、医者は開腹するときの切除創(傷)を小さくがんの進行度に合わせて切除範囲を狭くすることに努めることが普通です。
これは当たり前のように聞こえますが、これまでは、がんの進行に関係なく、がんの手術を画一的におこなう習慣がありました。
ただし、手術の範囲を小さくしても、腹部の手術後、手術創が感染し、皮膚の下にある筋肉の膜同士がうまく付着しないことがあります。
そうすると、腹腔内の臓器の一部が皮膚の下に出っ張ってくる「腹壁瘢痕ヘルニア」が起こる可能性があります。特に、胃や胆嚢手術に比べて、大腸手術では多く見られます。
通常、腹部切開後、縫合は2段階に分けておこなわれます。
1段階目は腹膜と腹直筋筋膜を太い針と糸で寄せながら閉じます。2段階目は傷をきれいに見せるために、皮膚を寄せて縫合します。
しかし大腸がんの手術では、腸管の切除後、腸断面をつなぎ合わせる(吻合する)とき、腸管を開いたまま手術するため、いろいろなことが起こります。
たとえば、腸管の中の大便が手術創について化膿してしまったり、筋肉を寄せて縫合したところに炎症が起こったりして、皮膚の下に膿がたまる(皮下膿瘍)ことがあります。
すると、皮膚は縫合されていても、筋膜部分の縫合が開いてしまいヘルニアを起こしてしまうのです。
最初は縫合部が小さくあいているので、自覚症状はありませんが、そのまま放置しておくと大きくあいてくるようになります。腸や脂肪が脱出しておなかに袋ができたようになるため、再手術するというケースもあります。
肥満タイプの方はこのような症状を引き起こす確率が高くなる可能性があります。再手術後は、2週間で退院できます。
術後の日常生活では、食べ過ぎには注意しなければなりません。手術の直後に、食べ過ぎてしまい腸閉塞を起こすことがよくあります。
このほか、大腸の手術では1週間後、1カ月後という早い時期に「腸閉塞」を起こすケースがときどき見られます。
胃や胆嚢など、ほかの臓器でも閉塞を起こすことはありますが、大腸のほうが何倍も確率が高いといえます。
どんなきっかけで腸閉塞症状が起こるかわかりませんので腹部膨満感、腹痛、幅吐が見られたら、すぐに病院へ行くようにしましょう。
開腹手術後の痛みと痛みを止めるには
手術後には、腹部を開くときの手術創と内臓器を手術したときの傷の2種類の痛みに悩まされます。
以前は、痛み止めを使うと回復が遅れるため、薬の量を多くして痛みをやわらげる方法はとっていませんでした。手術後、非常に痛みがひどいということもありました。
しかし、現在では回復を遅らせることなく、痛みを止める薬の方法が確立しています。
たとえば「硬膜外麻酔」は、脊髄を包む3枚の膜の一番外側の硬膜の外側に細いチューブを入れて、麻酔を注入します。
脊髄液に麻薬を注入する脊椎麻酔という方法は、1回しか薬剤注入ができませんが硬膜外麻酔では長期間使用できるというしくみなため、手術中・手術後に何回でも少量ずつ注入することができます。
静脈内に点滴で投与する方法は、効果は強いですが、腸や肺などほかの臓器の動きも悪くなってしまいます。
一方、硬膜外麻酔では、内臓の動きを止めることはありません。
意識もしっかりとして、眠気も起こりませんので手術後の生活には大変効果的です。
開腹手術をした人には、縮小・拡大手術という手術の大きさに関係なくこの麻酔を使って痛みを取り除いています。
ただし、心臓や背中の骨髄に異常のある場合は使うことができません。